Деформация бедренной кости. Варусная деформация нижних конечностей у детей: причины развития, фото, лечение Варусная деформация бедер
Преимущественно вальгусная деформация тазобедренных суставов у детей диагностируется во время планового медосмотра у ортопеда. Патологическое состояние встречается довольно редко. Подвержены ему одинаково как мальчики, так и девочки. Спровоцировать недуг может ряд факторов, которые делят на врожденные и приобретенные. Если не проводить своевременную терапию заболевания, появляются серьезные осложнения.
Почему развивается патологическое состояние?
Способствует появлению вальгусной деформации тазобедренных суставов у маленьких пациентов частичное поражение в боковой части эпифизарного хряща, расположенного над головкой кости. Часто развивается патология при жизни у детей из-за недолеченной дисплазии суставов. При родах у грудничка головка бедренной кости расположена в физиологическом вальгусе и повернута назад. В процессе взросления соотношение изменяется. У взрослых людей шеечно-диафизарный угол преимущественно равен 120°. Угол антеверсии - приблизительно 10°. Если же наблюдаются нарушения, то у маленьких пациентов эти углы меняются, из-за чего развивается вальгусная деформация суставов бедра. Кроме этого, влияют на развитие этого патологического состояния следующие факторы:
- детский церебральный паралич;
- перенесенный полиомиелит;
- дистрофия мышечной ткани;
- экзостоз;
- раковые заболевания.
Помимо этого, в исключительных ситуациях вальгусную деформацию провоцирует перелом шейки бедра со смещением и рахит.
Какие симптомы наблюдаются?
 Если патология развивается с одной стороны, то у ребенка появляется хромота.
Если патология развивается с одной стороны, то у ребенка появляется хромота. Преимущественно, когда у ребенка диагностируют двустороннее поражение суставов бедра, патология никак себя не проявляет. Если же наблюдается одностороннее нарушение, то чаще всего конечность с этой стороны удлиняется, вследствие чего изменяется походка, маленький пациент начинает хромать на одну ногу. Патологическое состояние трудно обнаружить, так как функция тазобедренного сустава сохраняется.
При помощи рентгенологического исследования удается обнаружить заболевание, когда ребенку исполняется год. При этом бедренная кость согнута и создает прямой угол. Эпифизарный хрящ локализуется практически вертикально, а головка кости может быть увеличена, однако располагается она в вертикальной впадине. Если шеечно-диафизарный угол менее 110°, то впадина плоская и мелкая. Если же он достигает 130°, впадина развивается обычным образом. Вертел располагается выше шейки и имеет медиальный наклон. В процессе же развития вальгусной деформации он увеличивается.
Диагностика вальгусной деформации бедер у детей
Когда у родителей появляются подозрения на то, что у ребенка развивается вальгусная деформация шейки бедра, важно незамедлительно обратиться в медицинское учреждение. В первую очередь ортопед проводит визуальный осмотр. Затем маленького пациента отправляют на рентгенологическое исследование, во время которого обязательно делают внутренний поворот конечности. Кроме этого, иногда требуется ультразвуковое исследование суставов и компьютерная или магнитно-резонансная томография.
Как проводится лечение?
 Справиться с проблемой поможет ортопедическая обувь.
Справиться с проблемой поможет ортопедическая обувь. Консервативная терапия, которая предполагает вытяжение или создание неподвижности суставу бедра, является неэффективной при вальгусной деформации. Прибегают к помощи единственного метода консервативного лечения, который заключается в ношении . С помощью ее удается не допустить появления деформации дистальных отделов ног. Благодаря стельке, которую вкладывают в обувь, получается выровнять длину нижних конечностей и компенсировать укорочение пораженной ноги.
Хирургия в борьбе с патологическим состоянием
Поэтому пациентам, страдающим вальгусной деформацией тазобедренного сустава, прописывают оперативное вмешательство. Вид его напрямую связан с величиной деформации, тяжестью течения болезни и возрастной категорией больного. Если угол искривления бедра составляет 50°, то операцию не назначают. Достаточно постоянного контроля над пациентом и проведения рентгенологического обследования раз в 6 месяцев. К хирургическому вмешательству при таком искривлении прибегают в тех ситуациях, когда деформация активно прогрессирует.
Прямыми показаниями к проведению хирургии выступают:
- увеличение угла более 60° градусов;
- снижение силы средней ягодичной мышцы;
- сильное ухудшение ходьбы.
Противопоказанием же служит отсутствие нежелательных симптомов и прогрессирования, если угол искривления составляет 60 градусов.
 Оперативным путем можно полностью устранить дефект.
Оперативным путем можно полностью устранить дефект. Что же касается возраста пациента, то операцию редко проводят детям, которым еще не исполнилось 2-х лет. Обусловлено это тем, что в этот период деформация бедренных костей и суставов наблюдается не сильно ярко. Однако хирургическое вмешательство в более раннем возрасте имеет существенный плюс, который заключается в возможности полностью ремоделировать пораженную костную ткань. Благодаря операции удается избавиться от вальгусного искривления бедра, уменьшить сдвиг сустава. Помимо этого, после проведения операции выравнивается длина ног.
Билет 36:
1 ) Переломы мыщелков бедра и большеберцовой кости: классификация, диагностика, лечение. Различают переломы одного из мыщелков и обоих мыщелков бедренной кости (межмыщелковые Y- и Т – образные). Изолированные переломы мыщелков возникают обычно при резком отклонении голени кнутри (перелом внутреннего мыщелка) или кнаружи (перелом наружного мыщелка). Переломы обоих мыщелков чаще возникают в результате падения с большой высоты на выпрямленную ногу.Клиника. При изолированном перелое наружного мыщелка со смещением отломков возникает вальгусное отклонение голени (genu valgum), при переломе внутреннего мыщелка со смещением - варусное отклонение голени (genu varum). При переломах обоих мыщелков со смещением может выявляться анатомическое укорочение конечности. Кроме этого сустав резко увеличен в объеме из-за гемартроза, конечность занимает вынужденное положение: нога слегка согнута в коленном и тазобедренном суставах. Активные и пассивные движений в коленном суставе резко болезненны. При пальпации – усиление боли и симптом баллотирование надколенника.Для переломов этой локализации характерны следующие клинические симптомы:Боль в коленном суставе и нижней части бедра, усиливающаяся при ощупывании и давлении на мыщелки.Варусная или вальгусная деформация коленного сустава.Окружность бедра в области мыщелков увеличена .Контуры коленного сустава сглажены .Флюктуация в коленном суставе (гемартроз ).Баллотирование надколенника. Пассивные движения в коленном суставе возможны, но болезненны .Иногда можно определить костный хруст .Диагноз уточняют по рентгенограммам, произведенным в двух проекциях.Лечение. Переломы дистального отдела бедренной кости без смещения отломков лечат методом иммобилизации гипсовой повязкой (3-5 недель) или по И. Р. Вороновичу: применяют боковой компрессионный остеосинтез спицами с упорными площадками.Этот метод позволяет выполнить все 4 принципа лечения внутрисуставных повреждений:Идеальная репозиция перелома (с точность до 2 мм., так как только при таком смещении суставных поверхностей возможна регенерация гиалинового хряща).Надежная фиксация отломков на весь период консолидации.Ранняя функция (для полноценной функции хряща и его обменных процессов). на поврежденный сустав.До фиксации проводят пункцию коленного сустава с целью эвакуации крови и введения в сустав 20-30 ml 1% раствора новокаина. В течение первых 7-10 дней после травмы часто возникает необходимость повторных пункций сустава и эвакуации крови, что является одним из способов профилактики посттравматического артроза.Под местной инфильтрационной анестезией проводят спицу Киршнера через бугристость большеберцовой кости, надлодыжечную область или через пяточную кость и накладывают вытяжение. Груз при переломе без смещения 2-4 кг, при смещении – 4-8 кг. Срок вытяжения б недель, зятем ногу фиксируют Циркулярной гипсовой повязкой до паха сроком на 6 недель. После снятия повязки приступают к восстановительному лечению: ванны, парафин, массаж, ЛФК, механотерапия. Восстановление трудоспособности при переломах без смещения отломков через 3-3,5 мес; при смещении отломков – через 5-6 месяцев.Оперативное лечение: показано, когда закрытым путем костные отломки не сопоставляются. Обнажают костные отломки, репонируют и фиксируют их либо пластиной, либо 1-2 металлическими стержнями. Оперированную ногу фиксируют гипсовой повязкой до образования костной мозоли. Затем приступают к восстановительному лечению. Оперативное вмешательство позволяет более точно репонировать отломки, провести их прочную фиксацию и, благодаря этому, раньше начать функциональное лечение (2-3 недели с момента операции). Полную нагрузку на поврежденную конечность разрешают не ранее чем через 3,5-4,5 месяца.Переломы мыщелков большеберцовой кости. Переломы мыщелков большеберцовой кости являются внутрисуставными повреждениями и возникают чаще всего при падении на прямые ноги или при отклонении голени кнаружи либо кнутри. Различают переломы наружного мыщелка, внутреннего мыщелка, а также Т- и У-образные переломы обоих мыщелков. Переломы мыщелков могут быть импрессионными и по типу откалывания. Им могут сопутствовать повреждения менисков, связочного аппарата коленного сустава, переломи межмыщелкового возвышения большеберцовой кости, переломы головки малоберцовой кости и др. Клиническая картина при переломах мыщелков большеберцовой кости соответствует внутрисуставному повреждению: сустав увеличен в объеме, нога чуть согнута, выявляется гемартроз по симптому баллотирования надколенника. Голень отклонена кнаружи при переломе наружного мыщелка или кнутри при переломе внутреннего мыщелка. Поперечный размер большеберцовой кости в области мыщелков увеличен в сравнении со здоровой ногой, особенно при Т- и У-образных переломах. При пальпации области перелома резко болезнена. Характерна боковая подвижность в коленном суставе при разогнутой голени. Активные движения в суставе отсутствуют, пассивные движения вызывают резкую боль. Поднять выпрямленную ногу больной не может. Иногда повреждение наружного мыщелка сопровождается переломом головки или шейки малоберцовой кости. При этом может повреждаться малоберцовый нерв, что распознается по нарушению чувствительности, а также двигательным нарушениям стопы. Рентгенологическое исследование позволяет уточнить диагноз и выявить особенности перелома. Лечение. При переломах мыщелков голени без смещения производят пункцию сустава для аспирации крови и введения 20-40 мл 1% раствора новокаина. Поврежденная конечность фиксируется циркулярной гипсовой повязкой. Со 2-го дня рекомендуется упражнения для четырехглавой мышцы бедра. Ходьба с помощью костылей без нагрузки на больную ногу разрешается через неделю. Гипсовую повязку снимают через 6 недель. Нагружать ногу разрешают через 4-4,5 месяца после перелома. При ранней нагрузке может произойти импрессия поврежденного мыщелка. При переломе мыщелка со смещением применяется как консервативное, так и оперативное лечение. В некоторых случаях при переломах со смещением, особенно при оскольчатых, Т и V-образных переломах может быть применено постоянное скелетное вытяжение. При этом конечность больного укладывают на шину Белера, спицу проводят через пяточную кость, груз по оси голени 4-5 кг. Продолжительность лечения этим методом - 4-5 недель, после чего конечность фиксируют гонитной гипсовой повязкой. Дальнейшее лечение такое же, как при переломе мыщелков без смещения отломков. Физиологический метод с хорошими результатами лечения предложил И. Р. Воронович. Оперативное лечение показано при безуспешном консервативном лечении. Операцию производят на 4-5 день после травмы: открытую репозицию перелома и остеосинтез металлическими конструкциями. Швы снимают на 12-14 сутки, а дальнейшее ведение больного, как и при переломах мыщелков без смещения.
2) .Консервативное лечение остеоартроза крупных суставов. Методики кафедры. Больным с деформирующим артрозом необходимо соблюдать определенный двигательный режим, направленный на разгрузку больного сустава. Им следует избегать продолжительной ходьбы, длительного стояния на ногах или пребывания в одной позе, не следует носить тяжести. При выраженном болевом синдроме во время ходьбы необходимо пользоваться тростью или ходить с помощью костылей. Для разгрузки больного сустава, даже в домашних условиях, следует применять манжетное вытяжение с грузом по оси ноги 2-3кг. При резких болях, не проходящих от вышеперечисленных мероприятий, можно применять фиксацию сустава гипсовой повязкой на 2-4 недели, но при этом еще больше ограничиваются движения, а контрактуры усугубляются. Цель консервативного лечения артрозов –восстановление кровообращения в тканях больного сустава. Терапия должна быть комплексной и включать не только медикаментозное лечение, но и физиотерапевтическое, санаторно-курортное. Ниже описанное консервативное лечение должно быть комплексным и соответствовать стадии развития болезни. Средства микроциркулярного воздействия применяются для восстановления системы микроциркуляции. С этой целью применяют различные средства, фармакогенез которых неодинаков: ангиотрофин, андекалин, депокалликреин, дильминал, инкрепан. Они назначаются в первой стадии заболевания у больных без явлений синовитиа в течении 3-х недель. При развитии воспаления в тканях сустава лучше использовать средства, инактивирующие кининовую систему - контрикал, залол, трасилол и др.
Одной из редких аномалий развития бедренных костей является их деформация по варусному типу. Заболевание встречается не чаще чем в 0,3-0,8 % случаев среди новорожденных. Наряду с вальгусным искривлением проксимального конца бедра, врожденная варусная деформация бедра относится к порокам скелета. Она может привести к серьезным нарушениям функционирования опорно-двигательного аппарата.
Описание варусной деформации бедер
В основе искривления тазобедренных суставов по варусному типу лежит укорочение шейки бедренной кости и уменьшение градуса шеечно-диафизарного угла. Иное название заболевания – юношеский эпифизеолиз, хотя на деле последний является одной из форм деформации бедра и встречается очень редко, только в юношеском возрасте. Изменения в тазобедренных суставах при данной патологии значительные – дистрофия губчатой ткани шейки, деструкция кости, формирование кист, явления фиброза.
Деформация бедра варусного типа включает целый комплекс симптомов со стороны нижних конечностей. При данной болезни могут сочетаться такие признаки:
- изменение формы суставных головок тазовых костей;
- укорочение ноги;
- контрактуры тазобедренного сустава;
- дисплазия, дистопия мышц ноги;
- поясничный лордоз.
У ребенка при деформации бедра отмечается серьезное нарушение ротации и отведения ноги, поэтому походка становится «утиной». Когда аномалия возникла у новорожденного, то нога уже с рождения короче второй, а вертел бедра располагается выше, чем положено. Если не лечить патологию длительно, она продолжает прогрессировать, наступает окостенение. Шейка бедра изгибается, диафиз укорачивается.
Когда деформация сустава по варусному типу возникает в 3-5 лет, в шейке бедра появляется трехгранный костный фрагмент. Визуально головка и шейка бедра напоминают перевернутую букву У. Суставная щель становится извитой, края кости зазубренными, неровными, в них появляются очаги склероза. После щель тазобедренного сустава расширяется до 1-1,2 см, шейка укорачивается, а головка перестает нормально развиваться.
Если при детской форме варусного искривления наблюдаются изменения в костной зоне, то при юношеской нарушения есть в ростковой зоне. Последняя разрыхляется, кость рассасывается, головка медленно сползает вниз. Поэтому патология и называется «эпифизеолиз головки бедренной кости».

Причины заболевания
Обычно варусная деформация врожденного типа становится последствием внутриутробного повреждения хрящей бедренной кости или нарушения процесса их уплотнения. У 2/3 больных дефект односторонний, в остальных случаях — двусторонний. Таким образом, болезнь возникает из-за различных проблем в эмбриональном периоде, которые могут случиться по таким причинам:
- тяжелые инфекции матери при беременности;
- злоупотребление алкоголем, прием наркотиков, токсичных лекарств;
- отравления, интоксикации;
- пожилой возраст матери;
- эндокринные болезни;
- влияние радиации.
Что касается приобретенных форм, то они могут возникать по разным причинам. Так, юношеский эпифизеолиз развивается в 11-16 лет – в период полового созревания, либо предшествует пубертату. Головка бедренной кости начинает деформироваться именно на фоне общей перестройки организма, когда некоторые части скелета наиболее уязвимы. Считается, что причиной патологии у подростков становятся гормональные нарушения, поэтому у больных также часто отмечаются и иные явления:
- отсутствие вторичных половых признаков;
- задержка месячных у девушек;
- слишком высокий рост;
- ожирение.
Также варусная деформация бедренной кости бывает связана с травмой и рахитом, с рядом системных заболеваний – патологической ломкостью костей, фиброзной остеодисплазией, дисхондроплазией. Также причиной патологии могут быть:
- неудачно проведенные операции на бедре;
- остеомиелит;
- туберкулез костей;
- остеохондропатии.

Симптомы заболевания
Детская форма патологии обычно начинает развиваться не позднее 3-5 лет, так как на этот период приходится повышение нагрузки на нижние конечности. Родители могут отмечать такие симптомы:
- хромота после длительной ходьбы;
- боли в ногах во второй половине дня на фоне усталости;
- невозможность длительно бегать, играть в подвижные игры;
- неприятные ощущения в бедре и колене, в подколенной области;
- боль в коленном суставе.
Со временем нога с пораженной стороны становится несколько тоньше, отведение бедра затрудняется, причем больше — с внутренней стороны (с наружной может, напротив, увеличиваться). У ряда детей симптоматика начинается с болей в колене, и установить связь с поражением бедра не всегда удается сразу.

Юношеские формы деформации бедра часто вообще не дают клинических признаков, лишь в запущенных случаях начинают проявлять себя. Присутствует легкая хромота, повышенная утомляемость при ходьбе. У некоторых подростков выпячивается живот, есть патологический лордоз позвоночника. Сила и тонус ягодичных мышц снижаются. При двустороннем поражении бедер ребенок начинает ходить подобно утке, переваливаясь, раскачиваясь.
Классификация патологии
По причине появления и рентгенологическим признакам деформация бедренных костей может существовать в таких формах: детская, юношеская, симптоматическая, рахитическая, туберкулезная. Также болезнь бывает изолированной или отражается на иных суставах, стопах ребенка. Еще одна классификация предполагает деление заболевания на три стадии (степени).
Первая степень тяжести
На первой стадии начинаются патологические изменения в ростковой области бедренной кости. Постепенно происходит ее разрыхление и расширение, но эпифиз не смещается.
Вторая степень тяжести
На второй стадии наблюдается прогрессирование процессов перестройки костной ткани и смещения эпифиза. По снимку заметно истончение шейки бедра, нечеткость ее структуры.
Третья степень тяжести
На третьей стадии уже регистрируется осложнение патологии – деформирующий артроз. Также имеются атрофия мышц нижней конечности и выраженные изменения походки.

Диагностика варусной деформации
Самым популярным и информативным методом диагностики остается рентгенография тазобедренного сустава. В самом начале деформации бедра выявляется неоднородность костной массы в области шейки бедренной кости. Позже появляются иные структурные изменения, а также нарушения анатомии тазобедренного сустава.
При осмотре у ортопеда выявляются нарушения в приведении и отведении конечности с одной или двух сторон. Параллельно могут быть диагностированы кифоз, сколиоз, лордоз, клиновидная деформация позвонков, иные нарушения в области колен, крестца, голеностопов.
Лечение патологии
На ранних стадиях хорошо помогает консервативная терапия, позже используется оперативное лечение. Вначале, как правило, госпитализируют пациента для проведения вытяжки конечности (скелетное вытяжение), после лечение продолжают в домашних условиях.
Консервативное лечение
При врожденной форме патологии консервативная терапия показана всем малышам до 3-месячного возраста. Целями являются нормализация кровоснабжения тазобедренного сустава и ускорение восстановления костей, улучшение тонуса мышечной ткани, уменьшение влияния мышц на состояние сустава. Для этого выполняются такие способы терапии:
- широкое пеленание на 14 суток, после – подушка Фрейка на 2,5 месяца;
- соллюкс, парафиновые аппликации;
- с 6-8 недель – электрофорез на зону сустава с кальцием, фосфором, с сосудорасширяющими препаратами – на область крестцового отдела позвоночника.

Прочие формы варусной деформации лечатся полным исключением любых нагрузок на ногу, строгим постельным режимом. Пациенту делают гипсование конечности, вытяжение с грузом до 2 кг. Лечение может занять несколько месяцев, поэтому нередко его проводят в специализированных санаториях.
Операция
Если процессы перестройки кости уже закончились и при этом имеется выраженная степень деформации бедра по варусному типу, следует планировать оперативное лечение. Оно поможет удлинить конечность, восстановить целостность суставных поверхностей и предупредит развитие коксартроза.
У малышей старше 3 месяцев при контрактурах тазобедренного сустава также показана операция. Целями являются создание условий для правильного развития головки кости и профилактика деформации шеечно-диафизарного угла.
В ходе операции рассекают приводящие мышцы бедра, широкие фасции бедра, ряд сухожилий. Удаляются фиброзные тяжи в области ягодичной мышцы. У детей с 3 лет дополнительно выполняется корригирующая остеотомия, если есть излишнее окостенение шейки бедра. Операция включает пластику шейки. Она выполняется вторым этапом после заживления костной ткани – спустя несколько месяцев от первого вмешательства.
Восстановительное лечение
После операции пациенту обязательно назначаются комплекс ЛФК, физиотерапия, медикаментозное общеукрепляющее лечение. Дети пользуются ортезами и прочими ортопедическими приспособлениями. Так, при искривлении бедра у подростков применение ортезов может продолжаться несколько лет. Диспансерное наблюдение ведется до достижения ребенком возраста 18 лет.
При отсутствии лечения патология будет неуклонно прогрессировать, что вызывает формирование ложного сустава шейки бедра (в 50-70 % случаев). Далее развивается коксартроз, что, в конечном счете, потребует эндопротезирования сустава. При раннем начале лечения исход чаще благоприятный.
/ Q65-Q79 Врожденные аномалии пороки развития и деформации костно-мышечной системы / Q68 Другие врожденные костно-мышечные деформации
Врожденная варусная деформация шейки бедренной кости
Врожденная варусная деформация шейки бедренной кости (coxa vara congenita) - симптомокомплекс аномалий развития. Основные проявления патологии - варусная деформация шейки бедренной кости, укорочение нижней конечности, контрактура тазобедренного сустава, а также дисплазия и дистопия мышц пораженной конечности различной степени выраженности.
Эпидемиология
Врожденная варусная деформация шейки бедренной кости - редкая патология опорно-двигательного аппарата, составляет 0,3-0,8% всех пороков развития скелета, не превышая одного случая на 52 000 новорожденных.
Этиология, патогенез
Основными причинами развития заболевания считают нарушения энхондрального окостенения проксимального метаэпифиза бедренной кости и формирования мышц тазового пояса в эмбриональном периоде, аномалии развития сосудистого русла, а также изменения спинного мозга по типу миелодисплазии, проявляющейся нейродистрофическими нарушениями костной и мягких тканей.
Клиническая картина и диагностика
Характерные клинические проявления врожденной варусной деформации шейки бедренной кости - укорочение нижней конечности, преимущественно за счет бедренного сегмента, контрактура тазобедренного сустава, гипотрофия мягких тканей бедра и голени.
Укорочение нижней конечности на стороне поражения даже у младенцев может достигать значительной величины. Из рентгенологических признаков обращают на себя внимание наличие так называемого бугорка Грацианского, уменьшение шеечно-диафизарного угла (ШДУ) до 115° и менее, нарушение оссификации головки и шейки бедренной кости с наличием дистрофических процессов в них, вплоть до формирования ложного сустава и дефекта шейки, а также несоответствие размеров проксимального и дистального отделов укороченной бедренной кости.
Значительную роль в диагностике указанной патологии отводят ультрасонографии (УЗИ), позволяющей определить форму, размеры головки и шейки бедренной кости, их пространственное положение, наличие или отсутствие их связи между собой, а также плотность костной и хрящевой тканей указанных анатомических образований.
Лечение
Лечение детей с врожденной варусной деформацией шейки бедренной кости начинают с момента выявления заболевания.
а) Консервативное лечение
Консервативное лечение проводят всем детям до 2-3-месячного возраста. Оно направлено на улучшение кровоснабжения и ускорение оссификации головки и шейки бедренной кости, снижение тонуса приводящих и субспинальных мышц и уменьшение их компрессирующего влияния на тазобедренный сустав. С этой целью новорожденным назначают широкое пеленание в течение 2 нед, а затем - нежестко фиксирующую подушку Фрейка на период до 2-2,5 мес. Показаны соллюкс, парафин, а с 6-8-недельного возраста - электрофорез с препаратами кальция и фосфора на тазобедренный сустав № 10-15, электрофорез с аминофиллином и пентоксифиллином на пояснично-крестцовый отдел позвоночника паравертебрально № 10.
б) Хирургическое лечение
Хирургическое лечение показано детям старше 2-3 мес, имеющим мягкотканные фиксированные контрактуры тазобедренного сустава. Оно позволяет создать благоприятные условия для развития головки бедренной кости и тем самым предотвратить формирование вторичной деформации шеечно-диафизарного угла.
Оперативное лечение заключается в миотомии длинной, короткой и большой приводящих мышц бедра, поперечном рассечении широкой фасции бедра и сухожильной части подвздошно-большеберцового тракта, пересечении фиброзных тяжей в передней порции средней ягодичной мышцы, миотомии субспинальных и пояснично-подвздошной мышц. У детей старше 2-3 лет операцию дополняют корригирующей остеотомией бедренной кости.
Корригирующая остеотомия показана только при рентгенологических признаках оссификации шейки бедренной кости. Ее не следует выполнять при наличии ложного сустава шейки или нарушении ее оссификации. В последних случаях первым этапом хирургического лечения показана пластика шейки бедренной кости мигрирующим костно-мышечным комплексом тканей из большого вертела (передняя порция средней ягодичной мышцы) или гребня подвздошной кости (портняжная мышца). Корригирующую остеотомию бедренной кости выполняют вторым этапом хирургического лечения после нормализации структуры костной ткани шейки бедренной кости.
в) Восстановительное лечение
Восстановительное лечение включает применение методик физиотерапии, лечебной физкультуры, общеукрепляющего лечения и климатотерапии.
Восстановление длины нижней конечности у детей с врожденной варусной деформацией шейки бедренной кости осуществляют методом дистракционного остеосинтеза только при восстановлении нормальных анатомических соотношений в тазобедренном суставе.
С целью предупреждения вторичных статических деформаций дети должны пользоваться ортезными изделиями. В крайне тяжелых случаях показано протезирование.
Лечение детей с врожденной варусной деформацией шейки бедренной кости длительное, этапное и комплексное. Диспансерное наблюдение за ними осуществляют ежегодно до 18 лет.
Прогноз
При отсутствии патогенетически обоснованного лечения варусная деформация шейки бедренной кости прогрессирует и в части случаев приводит к формированию ложного сустава шейки, а в отдельных случаях - к ее дефекту. Количество неблагоприятных результатов при лечении этой патологии достигает 40-80%.
Вальгусная деформация шейки бедренной кости (coxa valga)
Вальгусная деформация шейки бедренной кости - патология, проявляющаяся в увеличении шеечно-диафизарного угла. У 80% пациентов носит двусторонний характер, как правило, сочетаясь с отклонением проксимального конца бедренной кости вместе с головкой кпереди от фронтальной плоскости (транскондилярной плоскости) - антеторсией.
Этиология
Причинами возникновения деформации могут быть:
Дисплазия тазобедренного сустава;
Внутриутробное повреждение эпифизарного хряща шейки бедренной кости;
Нарушение оссификации шейки бедренной кости;
Нарушение мышечного баланса при мезенхимной недостаточности;
Запоздалое начало хождения ребенка;
Длительный постельный режим в период интенсивного роста.
Клиническая картина
В норме существуют значительные индивидуальные колебания величины угла антеторсии. Изолированная coxa valga (без антеторсии шейки), как правило, протекает бессимптомно, бывает случайной находкой при рентгенологическом обследовании. Вместе с тем coxa valga antetorta имеет известное практическое значение, проявляясь в выраженной внутренней ротации нижних конечностей при ходьбе, при клиническом обследовании выявляют избыточную внутреннюю ротацию бедер.
Диагностика
Рентгенологическое исследование
При диагностике coxa valga antetorta, возникшей вследствие дисплазии тазобедренного сустава, необходим углубленный рентгенологический анализ с интерпретацией данных рентгенографии в прямой, аксиальной и сагиттальных проекциях.
Лечение
Отклонение от нормы интегральных рентгенологических показателей (угла Виберга, угла переднего покрытия), сопровождающееся жалобами на чувство усталости к концу дня, болями, положительным impingement-test, требует хирургической коррекции. Применяют деторсионно-варизирующие, деторсионные межвертельные медиализирующие остеотомии бедренной кости. При выявлении признаков диспластического коксартроза показана транспозиция вертлужной впадины после остеотомии таза (по Salter, двойная, тройная остеотомия таза).
 Варусная деформация шейки бедра Шеечно-диафизарный угол меньше средних показателей (120 -130°) Причины: § Врожденный вывих бедра § Юношеский эпифизиолиз § травматическая § рахитическая деформация § при системных заболеваниях: фиброзной остеодисплазии, патологической ломкости костей, дисхондроплазии § следствие оперативных вмешательств в области шейки бедра § последствия остеомиелита, туберкулеза, субкапитательной остеохондропатии
Варусная деформация шейки бедра Шеечно-диафизарный угол меньше средних показателей (120 -130°) Причины: § Врожденный вывих бедра § Юношеский эпифизиолиз § травматическая § рахитическая деформация § при системных заболеваниях: фиброзной остеодисплазии, патологической ломкости костей, дисхондроплазии § следствие оперативных вмешательств в области шейки бедра § последствия остеомиелита, туберкулеза, субкапитательной остеохондропатии
 Клиника: При врожденной- утиная походка быстрая утомляемость в области тазобедренного сустава во время ходьбы. функциональное укорочение конечности на 3 -5 и более см ограничение отведения в тазобедренном сустав положительный симптом Тренделенбурга. Лечение: Подвертельная остеотомия
Клиника: При врожденной- утиная походка быстрая утомляемость в области тазобедренного сустава во время ходьбы. функциональное укорочение конечности на 3 -5 и более см ограничение отведения в тазобедренном сустав положительный симптом Тренделенбурга. Лечение: Подвертельная остеотомия
 Вальгусная деформация шейки бедра Увеличение шеечно-диафизарного угла. ü Врожденная ü Травматическая ü Паралитическая Клиника: нет видимых деформаций § при сопутствующих деформациях колена и стопы изменяется походка, косметические недостатки Лечение: 1) упражнения и корригирующие позы («по-турецки») 2) оперативное: подвертельная остеотомия бедренной кости.
Вальгусная деформация шейки бедра Увеличение шеечно-диафизарного угла. ü Врожденная ü Травматическая ü Паралитическая Клиника: нет видимых деформаций § при сопутствующих деформациях колена и стопы изменяется походка, косметические недостатки Лечение: 1) упражнения и корригирующие позы («по-турецки») 2) оперативное: подвертельная остеотомия бедренной кости.
 Варусная и вальгусная деформация коленных суставов Причины: § врожденные, § рахит, § раннее вставание на ноги Варусная деформация – угол открыт кнутри, Оноги Вальгусная деформация – угол открыт кнаружи, Х-ноги
Варусная и вальгусная деформация коленных суставов Причины: § врожденные, § рахит, § раннее вставание на ноги Варусная деформация – угол открыт кнутри, Оноги Вальгусная деформация – угол открыт кнаружи, Х-ноги

 Вальгусная деформация Варусная деформация увеличение наружного мыщелка, уменьшение внутреннего -сдавливанию внутреннего мениска увеличение внутреннего мыщелка, уменьшение наружного-сдавливание наружного мениска суставная щель шире с наружной стороны суставная щель шире с внутренней стороны растягиваются связки, укрепляющие коленный сустав с латер. стороны растягиваются связки, укрепляющие коленный сустав с медиальной стороны голени часто искривлены выпуклостью кнаружи, плосковарусная установка стоп (косолапость) плосковальгусная установка стоп (Плоскостопие) в тяжёлых случаях: ротация (поворот) бедра кнаружи, а голени (её нижней трети)кнутри. v Односторонние v Двухсторонние: симметричными (конкордантная деформация) /дискордантная деформация.
Вальгусная деформация Варусная деформация увеличение наружного мыщелка, уменьшение внутреннего -сдавливанию внутреннего мениска увеличение внутреннего мыщелка, уменьшение наружного-сдавливание наружного мениска суставная щель шире с наружной стороны суставная щель шире с внутренней стороны растягиваются связки, укрепляющие коленный сустав с латер. стороны растягиваются связки, укрепляющие коленный сустав с медиальной стороны голени часто искривлены выпуклостью кнаружи, плосковарусная установка стоп (косолапость) плосковальгусная установка стоп (Плоскостопие) в тяжёлых случаях: ротация (поворот) бедра кнаружи, а голени (её нижней трети)кнутри. v Односторонние v Двухсторонние: симметричными (конкордантная деформация) /дискордантная деформация.
 Диагностика 1)Угломер 2) Расстояние м/д медиал. лодыжками (превышает 1, 5- 2, 0 см- до 2 лет, 3 см - 3 -4 лет и 4 см - более старшего возраста) 3) Рентгенография- 3 степени
Диагностика 1)Угломер 2) Расстояние м/д медиал. лодыжками (превышает 1, 5- 2, 0 см- до 2 лет, 3 см - 3 -4 лет и 4 см - более старшего возраста) 3) Рентгенография- 3 степени
 Лечение 1) 2) 3) 4) Массаж Лечебная гимнастика Ортопедическая обувь Оперативное лечение- вальгизирующая и варизирующая остеотомия
Лечение 1) 2) 3) 4) Массаж Лечебная гимнастика Ортопедическая обувь Оперативное лечение- вальгизирующая и варизирующая остеотомия


 Плоскостопие - изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов. ВИДЫ: продольное плоскостопие поперечное плоскостопие продольно-поперечное
Плоскостопие - изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов. ВИДЫ: продольное плоскостопие поперечное плоскостопие продольно-поперечное
 Своды стопы Продольные своды: 1)Наружный/грузовой(пя точная, кубовидная, IV и V плюсневые кости) 2)Внутренний/рессорный (таранная, ладьевидная и I, III плюсневые кости) Поперечный свод (головки плюсневых костей)
Своды стопы Продольные своды: 1)Наружный/грузовой(пя точная, кубовидная, IV и V плюсневые кости) 2)Внутренний/рессорный (таранная, ладьевидная и I, III плюсневые кости) Поперечный свод (головки плюсневых костей)
 Этиология Приобретенное Рахитическое плоскостопие Паралитическое плоскостопие (ПОСЛЕ ПОЛИОМИЕЛИТА) Травматическое плоскостопие (ПРЕЛОМЫ ЛОДЫЖЕК, ПЯТОЧНЫХ К. , К. ПРЕДПЛЮСНЫ) Статическое плоскостопие (чрезмерная нагрузка на стопу) Врожденное
Этиология Приобретенное Рахитическое плоскостопие Паралитическое плоскостопие (ПОСЛЕ ПОЛИОМИЕЛИТА) Травматическое плоскостопие (ПРЕЛОМЫ ЛОДЫЖЕК, ПЯТОЧНЫХ К. , К. ПРЕДПЛЮСНЫ) Статическое плоскостопие (чрезмерная нагрузка на стопу) Врожденное
 Клиника Жалобы: § усталость, боли в икроножных мышцах к концу дня § боли в области свода стопы при стоянии и ходьбе Типичные признаки: Ø удлинение стопы и расширение ее среднего отдела Ø снижение или полное исчезновение продольного свода (стопа опирается всей своей подошвенной поверхностью) Ø абдукция (вальгусное отведение) переднего отдела стопы (носок смотрит кнаружи) Ø пронация (отклонение кнаружи) пяточной кости свыше 5 -6° ; При этом внутренняя лодыжка выступает, а наружная – сглажена.
Клиника Жалобы: § усталость, боли в икроножных мышцах к концу дня § боли в области свода стопы при стоянии и ходьбе Типичные признаки: Ø удлинение стопы и расширение ее среднего отдела Ø снижение или полное исчезновение продольного свода (стопа опирается всей своей подошвенной поверхностью) Ø абдукция (вальгусное отведение) переднего отдела стопы (носок смотрит кнаружи) Ø пронация (отклонение кнаружи) пяточной кости свыше 5 -6° ; При этом внутренняя лодыжка выступает, а наружная – сглажена.

 Стадии плоскостопия q. Скрытая стадия q. Стадия перемежающегося плоскостопия q. Стадия развития плоской стопы q. Стадия плосковальгусной стопы q. Контрактурное плоскостопие
Стадии плоскостопия q. Скрытая стадия q. Стадия перемежающегося плоскостопия q. Стадия развития плоской стопы q. Стадия плосковальгусной стопы q. Контрактурное плоскостопие

 Диагностика 2) Подометрия по Фридланду – определение процентного соотношения высоты стопы и ее длины (N= 31 -29) 3) Линия Фейса – линия проведенная от вершины внутренней лодыжки к нижней поверхности основания головки I плюсневой кости (в N- не пересекает вершину ладьевидной кости)
Диагностика 2) Подометрия по Фридланду – определение процентного соотношения высоты стопы и ее длины (N= 31 -29) 3) Линия Фейса – линия проведенная от вершины внутренней лодыжки к нижней поверхности основания головки I плюсневой кости (в N- не пересекает вершину ладьевидной кости)
 Диагностика 4) Клинический метод (в норме высота свода 55 -60 мм, угол 90◦) 5) Рентгенологический метод (в норме угол 120 -130◦, высота свода в норме 35 мм)
Диагностика 4) Клинический метод (в норме высота свода 55 -60 мм, угол 90◦) 5) Рентгенологический метод (в норме угол 120 -130◦, высота свода в норме 35 мм)
 Степень плоскостопия I степень: индекс Фридланда 25 - 27 клинический угол 105◦ рентгенологический угол до 140◦ высота свода менее 35 мм II степень: рентгенологический угол до 150◦ высота свода менее 25 мм признаки деф. Остеоартроза III степень: рентгенологический угол до 170 -175◦ высота свода менее 17 мм распластанность переднего отдела стопы
Степень плоскостопия I степень: индекс Фридланда 25 - 27 клинический угол 105◦ рентгенологический угол до 140◦ высота свода менее 35 мм II степень: рентгенологический угол до 150◦ высота свода менее 25 мм признаки деф. Остеоартроза III степень: рентгенологический угол до 170 -175◦ высота свода менее 17 мм распластанность переднего отдела стопы
 Лечение q В стадии развития плоской стопы: I степени: теплые ванны для ног, массаж, ЛФК для укрепления мышц голени, ношение стелек супинаторов II степени: +ношение ортопедической обуви III степени: + оперативное лечение
Лечение q В стадии развития плоской стопы: I степени: теплые ванны для ног, массаж, ЛФК для укрепления мышц голени, ношение стелек супинаторов II степени: +ношение ортопедической обуви III степени: + оперативное лечение
 q В стадии контрактурного плоскостопия Неоперативное: ü блокада заднего большеберцового нерва; ü гипсовые повязки Оперативное: ü трехсуставной артродез стопы (таранно-ладьевидный, пяточно-кубовидный, подтаранный) После наступления артродеза необходимо ношение ортопедической обуви для формирования свода стопы
q В стадии контрактурного плоскостопия Неоперативное: ü блокада заднего большеберцового нерва; ü гипсовые повязки Оперативное: ü трехсуставной артродез стопы (таранно-ладьевидный, пяточно-кубовидный, подтаранный) После наступления артродеза необходимо ношение ортопедической обуви для формирования свода стопы
 ü Операция по Богданову Ф. Р. -резекция пяточно-кубовидного и таранно-ладьевидного суставов с последующим артродезированием этих суставов в коррегированном положении сводов - удлинение сухожилия короткой малоберцовой мышцы - пресадка сухожилия длинной малоберцовой мышцы на внутреннюю поверхность стопы - удлинение пяточного сухожилия с устранением пронации пятки и отведения переднего отдела стопы ü Операция по Куслику М. И. -серповидно-поперечная резекция стопы - удлинение пяточного сухожилия - пересадка сухожилия длинной малоберцовой мышцы на внутреннюю поверхность стопы
ü Операция по Богданову Ф. Р. -резекция пяточно-кубовидного и таранно-ладьевидного суставов с последующим артродезированием этих суставов в коррегированном положении сводов - удлинение сухожилия короткой малоберцовой мышцы - пресадка сухожилия длинной малоберцовой мышцы на внутреннюю поверхность стопы - удлинение пяточного сухожилия с устранением пронации пятки и отведения переднего отдела стопы ü Операция по Куслику М. И. -серповидно-поперечная резекция стопы - удлинение пяточного сухожилия - пересадка сухожилия длинной малоберцовой мышцы на внутреннюю поверхность стопы
 Поперечное плоскостопие деформация стопы, проявляющаяся распластыванием дистального отдела плюсны в сочетании с вальгусным отклонением I пальца, развитием деформирующего артроза I плюснефалангового сустава и ограничением движений в этом суставе, а также возникновением молоткообразной деформации II-V пальцев Причины: § слабость связочного аппаратаврожденная/гормональные перестройки § некорректно подобранная обувь.
Поперечное плоскостопие деформация стопы, проявляющаяся распластыванием дистального отдела плюсны в сочетании с вальгусным отклонением I пальца, развитием деформирующего артроза I плюснефалангового сустава и ограничением движений в этом суставе, а также возникновением молоткообразной деформации II-V пальцев Причины: § слабость связочного аппаратаврожденная/гормональные перестройки § некорректно подобранная обувь.

 Лечение поперечного плоскостопия Операции на сухожилиях мышц I пальца (тт. extensor et flexor hallucis longus, т. Adductor ü транспозиция сухожилия длинного сгибателя I пальца на сухожилие длинного разгибателя ü Аддукторотенотомию Операция Шеде-Брандеса - резекция костно-хрящевого экзостоза головки I плюсневой кости, резекция основания основной фаланги I пальца Операция Мак-Брайда - отсечении сухожилия аддуктора I пальца от основания основной фаланги и подшивании его к головке I плюсневой кости Операции сближения плюсневых костей: ü создание искусственной поперечной связки передней части стопы
Лечение поперечного плоскостопия Операции на сухожилиях мышц I пальца (тт. extensor et flexor hallucis longus, т. Adductor ü транспозиция сухожилия длинного сгибателя I пальца на сухожилие длинного разгибателя ü Аддукторотенотомию Операция Шеде-Брандеса - резекция костно-хрящевого экзостоза головки I плюсневой кости, резекция основания основной фаланги I пальца Операция Мак-Брайда - отсечении сухожилия аддуктора I пальца от основания основной фаланги и подшивании его к головке I плюсневой кости Операции сближения плюсневых костей: ü создание искусственной поперечной связки передней части стопы
 Молоткообразная деформация пальцев Ø при поперечном плоскостопии Øпри детских ДЦП Øполиомиелите (при плосковальгусной стопе) Øмиелодиспластической полой стопе
Молоткообразная деформация пальцев Ø при поперечном плоскостопии Øпри детских ДЦП Øполиомиелите (при плосковальгусной стопе) Øмиелодиспластической полой стопе
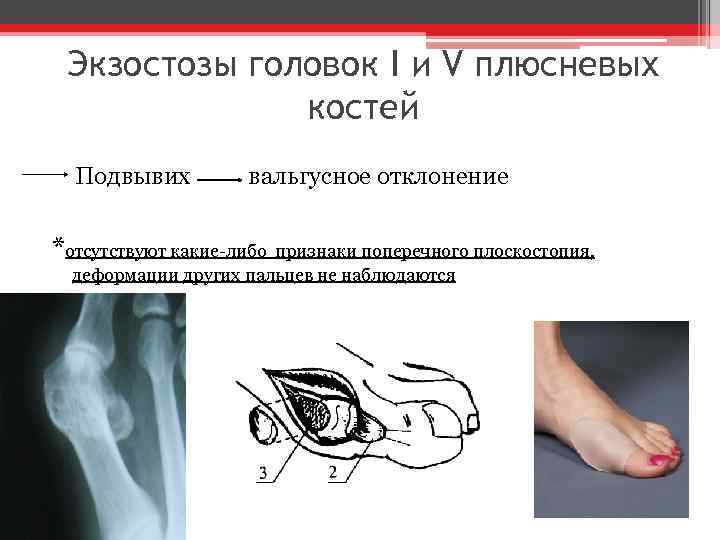 Экзостозы головок I и V плюсневых костей Подвывих вальгусное отклонение *отсутствуют какие-либо признаки поперечного плоскостопия, деформации других пальцев не наблюдаются
Экзостозы головок I и V плюсневых костей Подвывих вальгусное отклонение *отсутствуют какие-либо признаки поперечного плоскостопия, деформации других пальцев не наблюдаются

